ประจำเดือนไม่มา หรือ ขาดประจำเดือน ( Amenorrhea )
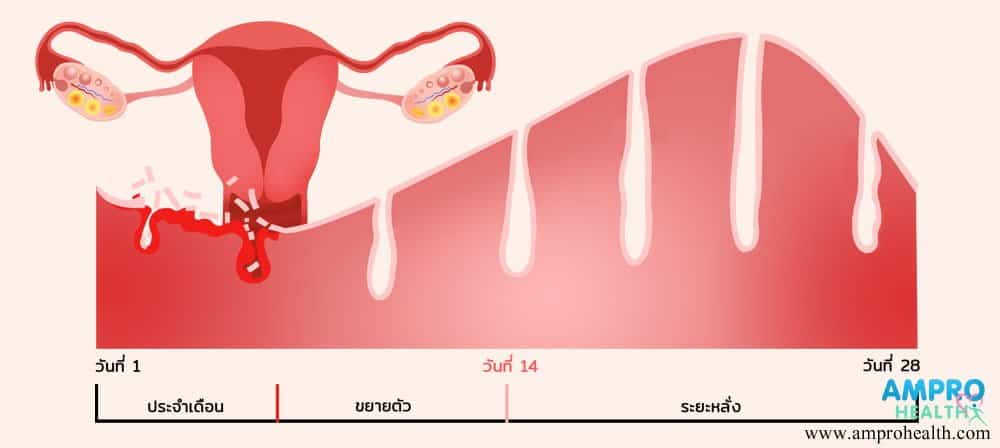
อาการขาดประจำเดือน ( Amenorrhea ) หรือภาวะขาดระดู สาเหตุที่พบได้บ่อยในผู้หญิง สาเหตุส่วนมากเกิดขึ้นจากระดับฮอร์โมน estrogen ที่ผิดปกติ ซึ่งภาวะนี้สามารถเกิดขึ้นได้ทั้งวัยรุ่น ผู้ใหญ่และผู้สูงอายุ สาเหตุของระดับฮอร์โมนเอสโตรเจน ( Estrogen ) ที่ผิดปกติจนทำให้เกิดภาวะขาดประจำเดือนมีอยู่ด้วยกันหลายปัจจัย มีทั้งปัจจัยที่มีความรุนแรงสูงหรือมีความรุนแรงเพียงเล็กน้อย ซึ่งการตรวจหาสาเหตุสามารถทำได้ด้วยจากการสอบประวัติ การตรวจร่างกาย และการตรวจทางห้องปฏิบัติการ
[adinserter name=”อาการต่าง ๆ”]
ถึงแม้ว่า อาการขาดประจำเดือน หรือภาวะขาดระดู จะเป็นภาวะที่ไม่ร้ายแรง แต่ถ้าเกิดขึ้นในวัยรุ่นก่อนวัยมีระดูจะส่งผลให้อัตราการมีบุตรน้อยลง และยังส่งผลต่ออัตราเมตาบอลิซึม ( Metabolism ) ของกลูโคส ( Gluycose ) ไขมัน ( Lipid ) และเกลือแร่ ( Mineral ) ที่ทำให้สัดส่วนของกระดูกที่อยู่ภายในร่างกายมีการเปลี่ยนแปลงที่ผิดสัดส่วน นอกนั้นยังส่งผลต่อการกระจายตัวของไขมันอีกด้วย ดังนั้นการสาเหตุที่ทำให้เกิดการขาดระดูเพื่อที่จะยับยั้งอาการที่เกิดขึ้นจึงมีความจำเป็นอย่างมาก ซึ่งภาวะขาดระดู ( amenorrhea ) สามารถทำการแบ่งตามระยะเวลาการเกิดภาวะขาดระดูว่าเกิดขึ้นก่อนหรือหลังการมีการมีประจำเดือนครั้งแรก ( menarche )
การแบ่งตามระยะเวลาการเกิดภาวะขาดประจำเดือนที่เกิดขึ้นก่อนหรือหลังการมีการมีประจำเดือนครั้งแรก
1.การขาดประจำเดือนแบบปฐมภูมิ ( Primary amenorrhea ) คือ ภาวะที่เด็กผู้หญิงที่มีอายุมากกว่า 15 ปี แต่ยังไม่มีประจำเดือน หรือมีอายุ 13 ปี แต่ลักษณะที่บ่งบอกถึงลักษณะทางเพศของเพศหญิง ( Secondary Sex Characteristic ) ยังไม่มีการแสดงออก เช่น การขยายของเต้านม สะโพกเริ่มผาย
2.การขาดประจำเดือนแบบทุติยภูมิ ( Secondary amenorrhea ) คือ ภาวะที่ผู้หญิงที่เคยมีประจำเดือนมาแล้วเป็นประจำ แต่ในระยะเวลาต่อมาประจำเดือนเกิดการขาดหายต่อเนื่องอย่างน้อย 6 เดือนหรือ 3 รอบเดือน ซึ่งภาวะที่เกิดขึ้นนี้ สามารถแบ่งออกเป็น 2 กลุ่ม ดังนี้
2.1 ภาวะประจําเดือนไม่มาตามธรรมชาติ ( Physiologic secondary amenorrhea ) คือ ภาวะที่มีการ อาการขาดประจำเดือน หรือภาวะขาดระดู เกิดขึ้นเองตามธรรมชาติ เช่น เด็กผู้หญิงที่ยังไม่เข้าสู่วัยรุ่นหรืออายุน้อยกว่า 13 ปี ผู้หญิงในระยะตั้งครรภ์หรือหลังการคลอดลูกและช่วงที่มารดาให้นมบุตร และในช่วงวัยทองหรือวัยหมดประจำเดือน
2.2.ภาวะประจำเดือนไม่มาจากพยาธิสภาพ ( Pathologic secondary amenorrhea ) คือ ภาวะที่มี อาการขาดประจำเดือน หรือภาวะขาดระดูต่อเนื่อง 3 เดือนหรือ 6 เดือนขึ้นไป สาเหตุเกิดจากมีโรคเกิดขึ้นภายในร่างกาย ที่ส่งผลต่อระดับฮอร์โมนของร่างกาย ระบบการทำงานของรังไข่และมดลูก รวมถึงผู้ป่วยที่เป็นโรคกลุ่มอาการถุงน้ำจำนวนมากในรังไข่ ( Polycystic ovarian syndrome หรือ PCOS ) เนื่องจากระบบต่อมไร้ท่อมีการทำงานที่ผิดปกติ ส่งผลให้ระดับฮอร์โมนเอสโตรเจน ( Estrogen ) ฮอร์โมนโปรเจสเตอโรน ( Progesterone ) ฮอร์โมนแอนโดรเจน ( Androgen ) หรือฮอร์โมนเพศชาย ( Male sex hormone ) และอินซูลิน ( Insulin ) ที่อยู่ร่างกายมีระดับที่ไม่สมดุล จึงทำให้เกิดถุงน้ำเล็ก ๆ เป็นจำนวนมากในรังไข่ รังไข่จึงมีขนาดที่โตขึ้นส่งผลให้เกิดภาวะขาดประจำเดือน ซึ่งพบได้มากในผู้หญิงที่อยู่ในวัยเจริญพันธุ์ ซึ่งยังไม่ทราบถึงสาเหตุที่ชัดเจน แต่สามารถสรุปชนิดและสาเหตุของภาวะขาดระดูได้ดังนี้ [adinserter name=”อาการต่าง ๆ”]
การที่ร่างกายของผู้หญิงมีระดูเกิดขึ้นได้ เนื่องจากการทำงานของฮอร์โมนที่อยู่ในส่วนของแกนไฮโปทาลามัส-พิทูอิทารี-อะดรีนัล ( hypothalamic-pituitary-ovarian axis ) และยังรวมถึง outflow tract มีการทำงานหรือได้รับการรบกวนทำให้เกิดความผิดปกติขึ้น ทั้งในระดับเล็กน้อยและระดับรุนแรงก็สามารถส่งผลให้เกิดความผิดปกติกับการมีระดูทั้งสิ้น ซึ่งสาเหตุที่ทำให้เกิดprimary amenorrhea อาจมีสาเหตุเดียวกับเกิดการขาดระดูแบบ secondary amenorrhea แต่ยังมีบางสาเหตุที่ทำให้เกิด primary amenorrhea เช่น ความผิดปกติทางด้านพันธุกรรม ความผิดปกติทางด้านกายวิภาคของระบบสืบพันธ์ที่ส่งผลให้เกิดการขาดระดูแบบ primary amenorrhea แต่ไม่ได้ส่งผลให้เกิดการขาดระดูแบบ secondary amenorrhea
โรคที่เกิดขึ้นของภาวะขาดระดูหรือภาวะขาดประจำเดือน
การตั้งครรภ์ จัดเป็นสาเหตุที่ทำให้เกิดการขาดระดูทั้งแบบ primary amenorrhea และแบบ secondary amenorrhea แต่พบได้บ่อยในการขาดระดูแบบ secondary amenorrhea สำหรับในกรณีที่เป็นแบบ primary amenorrhea จะเกิดจากการที่ร่างกายไม่มีการภาวะไข่ไม่ตก ( Anovulation ) ดังนั้นสำหรับในผู้หญิงที่อยู่ในวัยเจริญพันธุ์เมื่อเข้ามาพบแพทย์ด้วยอาการขาดระดู แพทย์จะทำการสอบถามและตรวจการตั้งครรภ์ก่อนเป็นอันดับแรกในผู้ที่มีความเสี่ยงต่อการตั้งครรภ์ได้
1. Primary amenorrhea
สามารถตวจได้ด้วยการสังเกตพัฒนาการของเต้านม อวัยวะเพศภายนอก และการตรวจภายในเพื่อดูลักษณะของมดลูก ซึ่งสาเหตุของ Primary amenorrhea ที่พบได้คือ
1.เต้านมมีการพัฒนาปกติแต่ว่าไม่มีมดลูก
จัดเป็นภาวะที่ผิดปกติมาแต่กำเนิดของระบบสืบพันธุ์ ( Mullertan agenesis ) ซึ่งทำให้มดลูกไม่สามารถเจริญโต และอาจมีความผิดปกติของระบบปัสสาวะร่วมด้วย ( Mayer-Rokitansky-Kuster-Huaser syndrome ) ที่จัดเป็นสาเหตุหลักในการเกิดภาวะ Primary amenorrhea ซึ่งสามารถทำการตรวจได้ด้วยการตรวจระดับฮอร์โมนเทสโทสเตอโรน ( Testosterone ) และยังมีอีกสาเหตุหนึ่งคือ ผู้ป่วยบางรายมีอาการต่อต้านแอนโดรเจนโดยสมบูรณ์ ( compelte androgen insensitivity syndrome; CAIS ) ส่งผลให้การพัฒนาของเต้านมผิดปกติ แต่ว่าที่บริเวรหัวหน่าวและรักแร้กับมีขนขึ้นเล็กน้อย ซึ่งการตรวจพบแค่ blind vaginal pouch และ 5-alpha reductase deficiency ที่มีการแสดงออกของอวัยวะเพศภายนอก่ของเพศหญิงหรือมีลักษณะที่กำกวม ในสภาวะนี้ร่างกายจะมีระดับฮอร์โมนเทสโทสเทอโรน ( testosterone ) อยู่เท่ากับที่มีอยู่ในเพศชายและมี และ karyotype เป็น 46, XY [adinserter name=”อาการต่าง ๆ”]
ซึ่งการตรวจสอบว่าการพัฒนาของเต้านมมีความผิดปกติหรือไม่ อาจมีสาเหตุมากจาก
1.1 ความผิดปกติของต่อมไฮโปทาลามัส ( Hypothalamus )
ตัวอย่างเช่น ตัวเตี้ยในลักษณะเป็นม้าตีนปลาย ( Constitutional delayed growth and puberty =CDGP ) จัดเป็นสาเหตุของภาวะ normal variant ที่สามารถพบได้มากในการขาดระดูแบบ primary amenorrhea ซึ่งมักเกิดในบุคคลที่ครอบครัวมีประวัติเข้าสู่วัยเจริญพันธุ์ช้า หรือการเกิดภาวะ Functional Hypothalamic Amenorrhea ( FHA ) ที่หมายถึงภาวะไม่ตกไข่เรื้อรัง ( chronic anovulation ) ที่ไม่สามารถหาสาเหตุได้ แต่มักเกิดจากอวัยวะสร้างเซลล์สืบพันธุ์ที่ทำการควบคุมอย่างเป็นลำดับขั้นเป็นแกน ( hypothalamus-pituitary-ovarian axis ) และฮอร์โมนโกนาโดโทรปิน รีลิสซิ่ง ( Gonadotropin releasing hormone หรือ GnRH ) มีการถูกยับยั้งเนื่องจากภาวะเครียด น้ำหนักลดลง หรือการออกกำลังกายอย่างหนักหน่วงหรือมีความผิดปกติเกี่ยวกับการรับประทานอาหาร ที่ทำให้ระดับฮอร์โมนเอสโตรเจนลดลง โดยไม่พบรอยโรค ซึ่งสามารถทำการตรวจได้ด้วยการตรวจระดับฮอร์โมน follicle-stimulating hormone ( FSH ) มีหน้าที่ในการกระตุ้นไข่สุก ตรวจฮอร์โมน Luteinizing hormone ( LH ) ที่มีหน้าที่ในการกระตุ้นบริเวณอัณฑะในเพศชายและรังไข่ในเพศหญิง และฮอร์โมนเอสโทรน ( Estrone ) ว่ามีปริมาณสูงหรือต่ำ ซึ่งรอยโรคที่สมองส่วนโฮโปทาลามัสที่สามารถพบได้ เช่น การติดเชื้อ เนื้องอก เป็นต้น และที่ภาวะ isolated GnRH deficiency สามารถเป็นได้ทั้งแบบที่ไม่ทราบสาเหตุ ( idiopathic ) และแบบกลุ่มที่มีอาการขาดฮอร์โมน ( Kallmann Syndrome ) ที่มักเกิดขึ้นร่วมกับภาวะเสียการรู้กลิ่น ( Anosmia ) หรือการเจ็บป่วยเรื้อรัง เช่น โรคเบาหวาน โรคไต โรคมะเร็ง หรือการดูดซึมสารอาหารที่ผิดปกติ จึงทำให้เกิดภาวะไข่ไม่ตกได้
1.2 ความผิดปกติของต่อมใต้สมอง ( Pituitary Gland )
ตัวอย่างเช่น การเกิดเนื้องอก ( functioning และ nonfunctioning pituitary adenoma ) เนื้องอกทีเกิดขึ้นจะเข้าไปกดหรือเบียดอวัยวะที่ข้างเคียง ส่งผลให้เกิดอาการตามัว เห็นภาพซ้อน ลานสายตาผิดปกติ หรือมีอาการปวดศีรษะร่วมด้วย แต่ถ้าเป็น functioning pituitary adenoma จะทำให้มีภาวะของฮอร์โมนในร่างกายมากเกิน ซึ่งนอกจากอาการที่กล่าวมาแล้วข้างต้น ยังมีสาเหตุอื่น เช่น autoimmune, infiltrative disease ( sarcoidosis ) หรือ empty sella syndrome เป็นต้น ที่ทำให้ต่อมใต้สมองเกิดความผิดปกติ
1.3 ความผิดปกติของต่อมบ่งเพศ ( Gonad )
คือ ภาวะต่อมเพศขาดหายไปแต่กำเนิด ( gonadal agenesis ) ภาวะต่อมเพศไม่เจริญ ( gonadal dysgenesis ) ที่มีทั้งที่จำนวนและลักษณะของโครโมโซมในนิวเคลียสของเซลล์ยูคาริโอตหรือคาริโอไทป์ ( karyotype ) แบบปกติ ( 46, XX และ 46, XY[Swyer syndrome] ) หรือมีคาริโอไทป์แบบที่ผิดปกติ เช่น ผู้ที่มีภาวะโมเซอิค ( Turner mosaicism ) ที่เมื่อทำการตรวจร่างกายแล้วจะพบลักษณะตัวเตี้ย ( short stature ) โดยผู้ป่วยจะมีส่วนสูงที่วัดได้มีค่าน้อยกว่าค่าเฉลี่ยปกติของเพศและอายุในช่วงนั้นม ภาวะเข้าสู่วัยเจริญพันธุ์ช้ากว่าปกติ Delayed Puberty, low hairline, มีแผ่นที่คอ ( webbed neck ), wide-spaced nipples, มุมที่ข้อศอก ( carrying angle ) มากกว่าปกติ เป็นต้น บางครั้งอาจมีการพัฒนาสติและปัญญามีความล่าช้าร่วมด้วย ซึ่งการตรวจ karyotype พบ 45 X หรือภาวะโมเซอิก ( Mosaicism ) ภาวะที่สิ่งมีชีวิตหนึ่งๆ มีเซลล์ซึ่งมีจีโนไทป์แตกต่างกันสองแบบที่เจริญมาจากไข่ที่ผสมแล้วใบเดียว และถ้าทำการตรวจพบโคโมโซม Y ที่สามารถตรวจพบได้ประมาณ 5% แพทย์จะทำการแนะนำให้ทำการตัดต่อมเพศ ( gonadectomy ) เพราะแสดงว่ามีความเสี่ยงในการเกิด gonadoblastoma 5- 30% [adinserter name=”อาการต่าง ๆ”]
2. การพัฒนาของเต้านมปกติและตรวจพบมดลูก
ในกรณีนี้เมื่อทำการตรวจภายในจะมีลักษณะที่ปกติ ซึ่งสาเหตุที่เป็นไปได้ คือ ภาวะหรือโรคขาดไทรอยด์ฮอร์โมนปฐมภูมิ ( Primary hypothyroidism ) ที่ส่งผลให้อัตราการเผาผลาญสารอาหารภายในร่างกายลดลง จะทำการกระตุ้นให้ต่อมไฮโพทาลามัสทำการหลั่งสารไทโรโทรปิน รีลิสซิงฮอร์โมน เรียกย่อว่าที อาร์ เอช ( TRH :thyrotropin releasing hormone ) และเกิด hyperprolactinemia ( prolactinoma, stalk effect pituitary adenoma ) ซึ่งภาวะที่เกิดขึ้นจะทำให้ยับยั้งการหลั่ง outflow tract ( imperforate hymen, transverse vagingl septum ) หากว่าการตรวจพบว่าระบบภายในเกิดผิดปกติ แสดงว่าสาเหตุที่ทำให้เกิดขึ้น คือ การอุดตันของ outflow tract ( imperforate hymen, transverse vagingl septum ) ที่จะทำให้มีอาการ cyclic pelvic pain ซึ่งสามารถทำการวินิจฉัยอาการจากการตรวจหรือการทำอัตราซาว์ชนิด pelvic ultrasound
2.การขาดประจำเดือนแบบทุติยภูมิ ( Secondary amenorrhea )
การตรวจวินิจฉัยเพื่อหาสาเหตุในการเกิดภาวะนี้ คือ การตรวจหาลักษณะของ hyperandrogenism เช่น ขนดก ( hirsutism ), มีสิวหรือผมร่วงแบบผู้ชาย ( androgenic alopecia ) ซึ่งสามารถทำการแยกสาเหตุได้ดังนี้
2.1 มีลักษณะของ hyperandrogenism สาเหตุที่เป็นไปได้
1. ภาวะถุงน้ำรังไข่หลายใบหรือ Polycystic ovary syndrome ( PCOS ) ที่เมื่อทำการวินิจฉัยตาม Rotterdam 2003 criteria ที่มีลักษณะ 2 ใน 3 คือ
- Hyperandrogenism ( ทางคลินิกหรือตรวจพบทางห้องปฏิบัติการ )
- Polycystic ovaries ( ตรวจพบทาง ultrasound )
- การตกไข่ผิดปกติ ( Oligo/Anovulation )
ซึ่งผู้ป่วยบางรายจะมีอาการดื้อต่ออินซูลินเกิดขึ้นร่วมด้วย และสามารถทำการตรวจพบ FSH กับ LH และ estrogen ในภาวะปกติหรือสูงกว่าปกติ
2. Late-onset congenital adrenal hyperplasia ( CAH )
CAH คือ โรคทางพันธุกรรมที่สามารถถ่ายทอดทางยีนส์ด้อย เกิดจากความผิดปกติของการขาดเอ็นไซม์ที่ทำหน้าที่ในการสังเคราะห์ฮอร์โมนสเตียรอยด์ ( steroid ) ที่บริเวณต่อมหมวกไต โดยที่อาการของภาวะขาดฮอร์โมนสเตียรอยด์อาจเกิดร่วมกับภาวะแอนโดรเจนสูงเกิน ส่งผลให้เกิดการขาดเอ็นไซม์ 21-hydroxylase ที่เมื่อทำให้การตรวจจะพบว่าปริมาณ 17-hydroxyprogesterone เพิ่มขึ้นด้วย นอกจากนี้ยังมีสาเหตุอื่น ๆ เช่น androgen-secreting tumor จากการที่มีเนื้องอกเกิดที่บริเวณต่อมหมวกไต ซึ่งอาจเกิดร่วมกับ Cushing’s syndrome ที่เนื้องอกในบริเวณต่อมใต้สมองส่งผลให้มีการสร้าง adrenocorticotropic hormone ( ACTH ) มากผิดปกติ ซึ่งอาการของ hyperandrogenism ที่เกิดจะมีความรุนแรงและเกิดขึ้นอย่างรวดเร็วกว่า PCOS ด้วย
[adinserter name=”อาการต่าง ๆ”]
2.2 ไม่มีลักษณะของ hyperandrogenism แสดงให้เห็น ซึ่งสาเหตุที่เกิดจากความผิดปกติของต่อมไฮโปทาลามัส ( hypothalamus ), ต่อมใต้สมอง ( pituitary ), รังไข่และมดลูก ดังนี้
1 ความผิดปกติของต่อมไฮโปทาลามัส ( hypothalamus )
ตัวอย่างเช่น functional hypothalamic amenorrhea ที่สามารถพบรอยโรคที่ hypothalamus เช่น การติดเชื้อ การเกิดเนื้องอก การเจ็บป่วยเรื้อรังหรือมีการบาดเจ็บที่บริเวณสมอง
2 ความผิดปกติต่อมใต้สมอง ( pituitary )
ตัวอย่างเช่น เนื้องอก ( Functioning และ nonfunctioning pituitary adenoma ) ซึ่งเนื้องอกที่เกิดขึ้นจะเข้าไปกดหรือเบียดอวัยวะข้างเคียง แต่ถ้าเป็น functioning pituitary adenoma จะส่งผลให้ร่างกายมีภาวะฮอร์โมนเกิน เช่น มีการเกิด galactorrhea จากภาวะ hyperprolactinemia ซึ่งอาจเกิดจากโปรแลกติโนมา ( prolactinoma ) หรือ stalk effect หรือการที่ลักษณะของฮอร์โมน ยากลูโคคอร์ติคอยด์ ( Glucocorticoid ) มีค่าสูงเกินเนื่องจากโรค Cushing’s disease นอกจากยังสามารถเกิดจากโรค autoimmune, infiltrative disease, empty sella syndrome และ sheehan syndrome โดยผู้ป่วยที่เคยมีประวัติการเสียเลือดมากในระหว่างการคลอดบุตรแล้ว อาจส่งผลให้ไม่มีน้ำนมสำหรับเลี้ยงบุตรได้อีกด้วย
3.ความผิดปกติของรังไข่
ความผิดปกติของรังไข่จะทำให้เกิด primary ovarian insufficiency ( premature ovarian failure ) ที่มักมีสาเหตุจาก จาก idiopathic, autoimmune ซึ่งบางครั้งอาจเกิดร่วมกับ Addison’s disease, type 1 DM, และ autoimmune thyroid disease เนื่องจากมีการฉายรังสีหรือการได้รับยาเคมีบำบัด ที่สามารถทำการตรวจ FSH อยู่ในระดับที่เท่ากับหญิงสาวที่อยู่ในวัยหมดระดูที่พบได้ในผู้ป่วยที่มีอายุน้อยกว่า 40 ปี
2.3 ความผิดปกติของ outflow tract
ตัวอย่างเช่น Asherman syndrome คือ ภาวะที่มีผังผืดเกิดขึ้นในมดลูก เนื่องจากการทำหัตถการ เช่น การขูดมดลูก การติดเชื้อวัณโรคในมดลูก เป็นต้น
2.4 สาเหตุอื่นๆ เช่น hyperthyroidism, hypothyroidism, hyperprolactinemia
ภาวะขาดประจำเดือน หรือภาวะขาดระดู สาเหตุที่พบได้บ่อยในผู้หญิงส่วนมากเกิดขึ้นจากระดับฮอร์โมน estrogen ที่ผิดปกติจนเกิดภาวะขาดประจำเดือน และเกิดขึ้นได้ทั้งวัยรุ่น ผู้ใหญ่และผู้สูงอายุ
[adinserter name=”อาการต่าง ๆ”]
การประเมินเพื่อหาสาเหตุของอาการขาดประจำเดือน หรือภาวะขาดระดู
การประเมินต้องเริ่มต้นด้วยการซักประวัติ การตรวจร่างกายและการตรวจทางห้องปฏิบัติการ จึงจะสามารถระบุสาเหตุของภาวะขาดระดู ( amenorrhea ) ซึ่งมักจะเริ่มต้นประเมินว่ามีการตั้งครรภ์เกิดขึ้นหรือไม่ก่อน ถ้าไม่ใช่จึงหาสาเหตุว่าเป็น ของ primary amenorrhea และ secondary amenorrhea แม้ว่าสาเหตุของทั้งภาวะทั้งสองจะมีความคล้ายคลึงกัน แต่ทว่าภาวะ primary amenorrhea จะเริ่มทำการประเมินด้วยการตรวจมดลูกและการเจริญเติบโตของต่อมนม ส่วนภาวะ secondary amenorrhea ควรเริ่มต้นตรวจว่ามีลักษณะ hyperandrogenism หรือไม่ เพื่อทำเป็นตัวช่วยในการแยกภาวะ amenorrhea ซึ่งแต่ละขั้นตอนสามารถทำได้ดังนี้
การซักประวัติ ควรถามด้วยคำตามดังนี้
1.ประวัติการมีประจำเดือนในอดีตและระยะเวลาที่ประจำเดือนขาดไป ในผู้ป่วยที่เคยมีประจำเดือนมาก่อน
2.ประวัติการมีเพศสัมพันธ์และการคุมกำเนิดที่ใช้
3.ประวัติการลดน้ำหนัก การับประทานอาหาร การออกกำลังกาย อาการเจ็บป่วยเรื่อรังหรือความเครียด โรคประจำตัว การรับรู้กลิ่นของตนเองและคนในครอบครัว หรือประวัติการได้รับอาการบาดเจ็บทางสมอง
4.ประวัติการตกเลือด แท้งบุตร หรือมีเนื้องอกที่ทำให้เกิดการกดหรือเบียดของต่อมใต้สมอง ( pituitary )
5.อาการของ hypothyroidism เช่น อ่อนเพลีย น้ำหนักขึ้น ขี้หนาว ท้องผูก ผิวแห้ง เป็นต้น
6.ประวัติการเป็นโรคไทรอยด์ ( hypothyroidism และ hyperthyroidism )
7.ประวัติของอาการ hyperandrogenism เช่น สิว ผิวมัน ขนดก ผมร่วง แบบชาย เป็นต้น ซึ่งควรซักถามถึงระยะเวลาในการเกิดโรคด้วย
8.ประวัติการได้รับการฉายรังสีหรือการให้ยาเคมีบำบัดเพื่อรักษาโรคมะเร็ง
9.ประวัติการทำหัตถการ เช่น การขูดมดลูก การติดเชื้อวัณโรคในมดลูก เป็นต้น
10.ประวัติการมีประจำเดือนครั้งแรก ( menarche ) ของตนเองและคนในครอบครัว
11.ประวัติการใช้ยาก่อนที่จะเกิด อาการขาดประจำเดือน หรือภาวะขาดระดู [adinserter name=”อาการต่าง ๆ”]
การตรวจร่างกาย ควรเริ่มทำการตรวจร่างกาย ดังนี้
1.ทำการวัดส่วนสูง ชั่งน้ำหนักและคำนวณดัชนีมวลกาย
2.ทำการตรวจ Tanner staging เพื่อดูการพัฒนาของเต้านมและลักษณะของอวัยวะเพศภายนอก
3.ทำตรวจบริเวณลานสายตา และทดสอบการได้กลิ่น
4.ทำการคลำบริเวณต่อมไทรอยด์
5.ทำการตรวจลักษณะของ Cushingoid appearanec ที่แสดงออก เช่น หน้ากลม ผิวบาง striae, buffalo hump เป็นต้น
6.ทำการตรวจลักษณะของ Turner syndrome เช่น short stature, delayed puberty, low hairline, webbed neck, wide-spaced nipples,carrying angle ของศอกเพิ่มเติม เป็นต้น
7.ทำการตรวจภายในเพื่อสังเกตดูว่าที่บริเวณหรือภายในมดลูกมีความผิดปกติหรือไม่ โดยดูว่ามีภาวะการอุดตันของ outfow tract หรือเยื่อบุช่องคลอดมีลักษณะอย่างไร ถ้ามีลักษณะที่บางแสดงว่าร่างกายมีภาวะฮอร์โมนเอสโตรเจน ( estrogen ) ต่ำนั่นเอง
การตรวจทางห้องปฏิบัติการ
เป็นการตรวจที่มีความแม่นยำและช่วยยืนยันภาวะที่เกิดขึ้นได้เป็นอย่างดี ซึ่งการตรวจในห้องปฏิบัติการ คือ
1.การตรวจฉี่หรือตรวจเลือดเพื่อทดสอบการตั้งครรภ์
2.การตรวจปริมาณฮอร์โมน TSH, prolactin, LH, FSH ที่มีอยู่ในร่างกาย แต่การตรวจฮอร์โมน estradiol ต้องระวังการแปลผลที่ทำการตรวจออกมาได้ เนื่องจากค่าที่ตรวจวัดได้จะมีความแปรปรวนในผู้หญิงที่มี primary ovarian insufficiency ในระยะแรก หรือมี functional hypothalamic amenorrhea ที่อยู่ในระยะฟื้นตัวรวม ซึ่งการตรวจดังกล่าวนี้ควรตรวจมากกว่าหนึ่งครั้ง เพราะการตรวจเพียงครั้งเดียวผลที่ได้อาจไม่ได้แสดงถึงระดับฮอร์โมนเอสโตรเจน ( estradiol ) ที่ผ่านมาก่อนหน้านี้ และต้องทำการตรวจอัลตร้าซาวด์ร่วมด้วยเพื่อช่วยในการประเมินความหนาของเยื่อบุมดลูกนั่นเอง [adinserter name=”อาการต่าง ๆ”]
3.ทำการตรวจปริมาณฮอร์โมน testosterone ซึ่งเป็นการตรวจที่ทำในที่ตรวจไม่พบมดลูกหรือมีการตรวจพบภาวะ hyperandrogenism ร่วมกับการตรวจปริมาณฮอร์โมน dehydroepiandrosterone sulfate ( DHEA-S ) ที่สามารถบ่งถึงฮอร์โมนเพศชายหรือฮอร์โมนเอนโดรเจน ( androgen ) ที่มาจากส่วนของต่อมหมวกไต
4.ทำการตรวจปริมาณฮอร์โมน 17- hydroxyprogesterone ในผู้ป่วยที่มีความเสี่ยงหรือสงสัยภาวะเกิดภาวะ Congenital Adrenal Hyperplasia ( CAH )
5.ทำการตรวจ karyotype โดยเฉพาะในผู้ป่วยที่มีภาวะเตี้ย short stature หรือตรวจไม่พบมด
6.นอกจากนี้ยังมีการตรวจเพิ่มเติมอื่นๆ เช่น
- Pelvic ultrasound เพื่อดูการลักษณะของมดลูกและรังไข่ ( PCOS ) หรือความผิดปกติของ outflow tract ที่เกิดขึ้นด้วย
- การตรวจต่อมใต้สมอง ( pituitary ) ด้วยการทำ MRI ในกรณีที่สงสัยว่าผู้ป่วยเป็นเนื้องอกต่อมใต้สมอง ( pituitary adenoma )
- การทำ progesterone challenge test เพื่อช่วยในการประเมินภาวะ estrogen ที่อยู่ในร่างกาย โดยการให้รับประทาน norethisterone acetate ( Primolut-N ) วันละ 5- 10 มก. หรือ medroxyprogesterone acetate ( Provera ) วันละ 10 มก. ติดต่อกัน 7- 10 วัน แล้วสังเกตว่ามีเลือดออก ( withdrawal bleeding ) หรือไม่ ซึ่งแสดงภาวะ endogenous estrogen เพียงพอ ร่วมกับลักษณะทางกายวิภาคของ outflow ที่ปกติ แต่ถ้าไม่มีเลือดออก สามารถบ่งชี้ได้ว่าร่างกายมีฮอร์โมนเอสโตรเจน ( estrogen ) ผิดปกติ หรือมีการอุดตันของ outflow tract เกิดขึ้น ดังนั้นต้องทำการให้ estrogen/progesterone challenge test ต่ออีก โดยให้ปริมาณ conjugated estro gen ( Premarin ) วันละ 1.25 มก. ติดต่อกัน 21 วัน เพื่อช่วยเตรียมความพร้อมให้กับเยื่อบุมดลูกแล้วจึงตามด้วยการให้ progesterone แล้วถ้ามีประจำเดือนไหลออกมา แสดงว่ามีภาวะ hypothalamicpituitary-ovarian axis ที่ผิดปกติ แต่ถ้ายังไม่มีประจำเดือนไหลออกมา แสดงว่ามีการอุดตันของ outflow tract นั่นเอง
อาการขาดประจำเดือน หรือภาวะขาดระดู สามารถเกิดได้จากหลายสาเหตุด้วยกัน ทั้งที่เกิดขึ้นเองตามธรรมชาติหรือเกิดจากความผิดปกติภายนอก ซึ่งสามารถแบ่งได้เป็น 2 แบบ คือ primary amenorrhea และ secondary amenorrhea ดังนั้นเมื่อมีผู้ป่วยเข้ามารับการรักษาด้วยภาวะขาดประจำเดือน จึงจำเป็นต้องอาศัยการซักประวัติ ร่วมกับการตรวจร่างกายและการตรวจทางห้องปฏิบัติการเพื่อนำมาสู่การวินิจฉัยเพื่อหาแนวทางการรักษาที่ถูกต้อง และที่สำคัญควรทำการตรวจเบื้องต้นก่อนว่าผู้ป่วยมีภาวะการตั้งครรภ์เกิดขึ้นหรือไม่ แล้วไม่มีการตั้งครรภ์จึงทำการตรวจหาสาเหตุอื่นต่อไป ซึ่งสาเหตุของภาวะขาดประจำเดือนทั้งแบบ secondary amenorrhea มักมีสาเหตุเดียวกับภาวะ primary amenorrhea ได้ แต่สาเหตุที่ทำให้เกิดภาวะ primary amenorrhea อาจเกิดจากสาเหตุอื่นที่ไม่ใช่สาเหตุเดียวกับ secondary amenorrhea ก็เป็นได้
อ่านบทความที่เกี่ยวข้องเพิ่มเติม
เอกสารอ้างอิง
De Souza, M. J.; R. J. Toombs (2010). “Amenorrhea”. In Nanette F. Santoro and Genevieve Neal-Perry. Amenorrhea: A Case-Based, Clinical Guide. Humana Press. pp. 101–125. ISBN 978-1-60327-864-5.
Speroff, Leon; Glass, Robert H.; Kase, Nathan G. (1 June 1999). Clinical gynecologic endocrinology and infertility. Lippincott Williams & Wilkins. ISBN 978-0-683-30379-7.