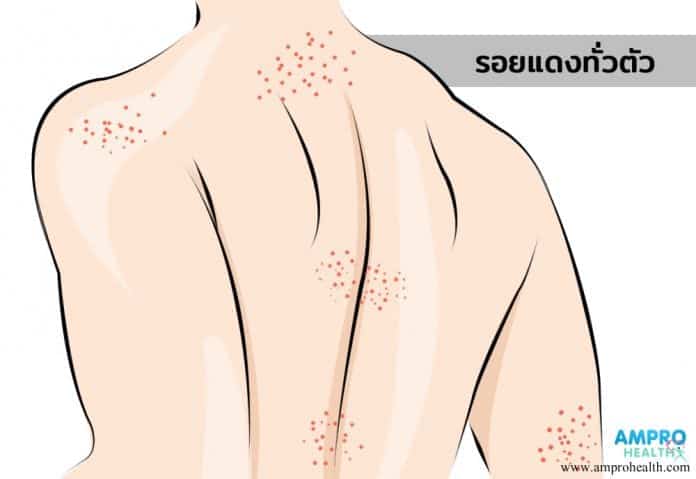

อาการผื่นผิวหนัง Maculopapular Eruption
อาการผื่นผิวหนัง ( Maculopapular eruption ) คือ กลุ่มอาการที่มีการแสดงออกเป็นผื่นนูน ตุ่ม ผื่นแบนหรือรอยแดง ที่มีการกระจายบนผิวหนังตามส่วนต่าง ๆ ทั่วบริเวณของร่างกายอย่างเฉียบพลัน ( acute generalized eruption ) นอกจากคำนี้แล้ว อาการผื่นผิวหนังที่แสดงออกมา ยังสามารถใช้คำว่า exanthematous หรือ morbiliform eruption โดยมีความหมายเช่นเดียวกัน
สาเหตุของการเกิดผื่น
การสังเกตหรือประเมินอาการของผู้ป่วยที่เข้ารับการรักษาด้วยอาการผื่นบนผิวหนัง ( Maculopapular eruption ) นอกจากจะสามารถทำการสังเกตจากลักษณะของผื่นที่เกิดขึ้นแล้ว ยังจำเป็นต้องสังเกตลักษณะในการกระจายตัวของผื่น ( distribution ) ร่วมด้วย ว่ามีลักษณะการกระจายตัวอยู่ที่บริเวณใดของร่างกาย ระยะเวลาที่มีการเกิดผื่นนานเท่าใดและมีอาการใดเกิดขึ้นร่วมด้วยหรือไม่ เช่น อาการไข้ อาการไอ อาการต่อน้ำเหลืองโต หรือมีแผลในปาก รวมถึงประวัติการรับประทานยาก่อนหน้าที่จะเกิดอาการผื่น ซึ่งลักษณะของผื่นผิวหนัง สามารถทำการแบ่งออกเป็น 6 กลุ่ม ตามสาเหตุของการเกิดผื่น ได้ดังนี้
1.ไข้ออกผื่น ( Viral Exanthem ) การติดเชื้อไวรัสที่ทำให้เกิดไข้ ส่งผลให้มีผื่นเป็นจุดสีชมพูไปจนถึงสีแดง ซึ่งไม่มีอาการคันร่วมด้วย เช่น Viral Exanthem, Common esanthems เป็นต้น
2.ผื่นแพ้ยา ( Maculopapular drug eruption ) คือ อาการข้างเคียงที่เกิดขึ้นจากการรับประทานยาบางชนิด ทำให้ร่างกายเกิดความผิดปกติเป็นผื่นหรือตุ่มตามผิวหนัง
3.โรคติดเชื้อริกเกตเซีย ( Rickettsial infection ) คือ โรคที่เกิดขึ้นจากเชื้อ Rickettsial ซึ่งมีลักษณะกึ่งพืชกึ่งสัตว์ โดยขนาดของเชื้อโรคจะขนาดเล็กกว่าเชื้อแบคทีเรียแต่ว่ามีขนาดใหญ่กว่าเชื้อไวรัส ดังนั้นจึงมีสภาพกึ่งแบคทีเรีย กึ่งไวรัส เช่น ไข้รากสาดใหญ่ เป็นต้น
4.โรคซิฟิลิสระยะที่สอง ( Secondary syphilis ) ที่ระยะนี้ ร่างกายจะเกิด ผื่นผิวหนังหรือตุ่มนูน ที่มีลักษณะคล้ายหูด เกิดขึ้นที่บริเวณฝ่ามือและฝ่าเท้า อวัยวะเพศ และส่วนอื่นทั่วร่างกาย
5. ภาวะสะเต็มเซลล์ใหม่ต่อต้านร่างกายเฉียบพลัน ( Acute Graft versus host disease หรือ Acute GVHD ) คือ ภาวะที่ร่างกายเกิดผื่น ซึ่งเป็นผลข้างเคียงที่เกิดขึ้นในการรักษาด้วยการปลูกถ่ายไขกระดูกหรือสะเต็มเซลล์จากเลือด
6.ระยะแรกเริ่มของการติดเชื้อเอชไอวี ( Acute retroviral syndrome ) สำหรับผู้ที่ติดเชื้อเฮชไอวี ( HIV ) ในระยะเริ่มต้นจนกระทั่งร่างกายเริ่มมีการสร้างแอนติบอดี ( antibody ) ผู้ป่วยจะมีผื่นขึ้นร่วมกับอาการอื่น ๆ
ลักษณะของอาการผื่นผิวหนังที่เกิด
ซึ่งการแสดงออกของผื่นผิวหนัง จะมีการแสดงออกที่แตกต่างกันออกไปตามสาเหตุของการเดผื่น ซึ่งลักษณะของอาการที่เกิดขึ้นจะมีลักษณะดังนี้
1.ไข้ออกผื่น ( Viral Exanthems ) การเกิดผื่นเนื่องจากการได้รับเชื้อไวรัสจนร่างกายเกิดอาการไข้ สามารถแบ่งตามชนิดของโรคที่ทำให้เกิดไข้ คือ
1.1 โรคหัด ( Measles )
โรคหัดสามารถพบได้มากในเด็กที่อยู่ในช่วงอายุ 1 – 4 ปี แต่ด้วยความก้าวหน้าทางการแพทย์ได้มีการพัฒนาวัคฉีดเพื่อป้องกันโรคหัดในเด็ก ทำให้มีเด็กป่วยเป็นโรคหัดน้อยลงมาก ซึ่งอาการนำ ( Prodrome ) ในช่วงแรกคือมีไข้ ไอ มีขี้ตา และหลังจากแสดงอาการ 3-4 วัน จะเริ่มมีตุ่มขนาด 1 – 3 มิลลิเมตร โดยที่ตุ่มจะมีลักษณะเป็นจุดขาวเทา ซึ่งพบได้มากที่บริเวณกระพุ้งแก้มด้านหลังฟันกรามซึ่งที่สอง ที่เรียกว่า “ Koplik’s spot ” ตุ่มลักษณะนี้เป็นตุ่มลักษณะเฉพาะของโรคหัด ซึ่ง Koplik’S spot เกิดขึ้นตั้งแต่ก่อนที่จะเกิดไข้จนถึงวันที่ 2 ของอาการ หลังจากนั่นในวันที่ 4 เป็นต้นไป ผื่นจะแพร่กระจายไปทั่วตัว จากบริเวณหลังหู ไปที่ไรผมและลงไปที่ส่วนของลำตัว ( Cephalocaudal direction ) โดยเฉพาะที่บริเวณใบหน้าและลำคอจะมีปริมาณของผื่นมากที่สุด ต่อมาเมื่อผื่นเกิดขึ้นทั่วลำตัวจนถึงบริเวณเท้า อาการไข้ที่เกิดขึ้นก็จะหายไปได้เอง และผื่นที่เกิดขึ้นก็จะเริ่มจางลงตามไปด้วย ปัจจุบันถึงแม้ว่าจะมีวัคฉีดป้องกันโรคหัด แต่โรคหัดก็ได้มีการพัฒนาสายพันธุ์ที่แตกต่างไปจากเดิม เช่น โรคหัด atypical ( atypical measles ) ที่เกิดจากเชื้อไวรัสจากภายนอก ( wild type virus ) หรือความบกพร่องขอ
งระบบภูมิคุ้มกันบางส่วน ( partial immunity ) ซึ่งจะมีไข้สูง ไอและมีรอยโรคเกิดขึ้นในปอด แต่จะไม่พบอาการตาแดงหรือมีขี้ตาเกิดขึ้น ส่วนผื่นที่เกิดขึ้นอาจพบจุดเลือดออก ( petechiae ) ที่บริเวณปลายมือปลายเท้า และยังมีอาการเท้าบวมเกิดขึ้นด้วย
1.2 โรคหัดเยอรมัน ( Rubella, German measles )
เมื่อเกิดในเด็กหรือผู้ใหญ่จะมีอาการที่อันตราย แต่ถ้าเกิดจากการติดเชื้อจากมารดาสู่ทารกที่อยู่ในครรภ์จะเป็นอันตรายต่อทารกในครรภ์ซึ่งร้ายแรงถึงขนาดทารกเสียชีวิตได้ โดยอาการนำ ( Prodrome ) ที่เกิดขึ้นในช่วง 5 วันแรก จะมีไข้ ปวดศีรษะ ไอ มีน้ำมูก เมื่อไข้ลดลงที่บริเวณใบหน้าจะเริ่มมีผื่นสีชมพู ( Rose-pink ) และเริ่มกระจายตัว ( Cephalocaudal direction ) ลงไปที่บริเวณลำตัว ซึ่งจะพบผื่นที่เยื่อบุปากที่มีลักษณะเป็นจุดเลือดออกที่บริเวณเพดานอ่อน ( Forchheimer’s spot ) ซึ่ง ผื่นผิวหนังจะหายไปหลังจากมีอาการ 2-3 วัน นอกจากนั้นยังมีอาการต่อมน้ำเหลืองโตร่วมด้วย ซึ่งต่อมน้ำเหลืองที่มักมีอาการโต คือ ต่อมน้ำเหลืองท้ายทอย ( occipital lymph nodes ), ต่อมน้ำเหลืองหลังใบหู ( Posterior auricular ), ต่อมน้ำเหลืองบริเวณคอส่วนบน ( cervical ) เกิดขึ้นร่วมด้วย นอกจากอาการดังกล่าวแล้วยังมีภาวะแทรกซ้อนที่ไม่อันตรายและสามารถพบได้บ่อย เช่น ปวดข้อ ข้ออักเสบ หรือภาวะแทรกซ้อนที่เป็นอันตรายที่พบได้น้อย เช่น อาการตับอักเสบ กล้ามเนื้อหัวใจอักเสบ อาการเม็ดเลือดแดงเนื่องจากสมองอักเสบ ซึ่งอาการแทรกซ้อนที่เกิดขึ้นจะพบได้มากในผู้ป่วยเพศหญิงมากกว่าผู้ป่วยเพศชายอีกด้วย
1.3 โรคฟิฟธ์ ( Fifth Disease ) หรือ Erythema Infectiosum หรือ Parvovirus B19 infection
โรคฟิฟธ์เป็นโรคที่สมารถพบได้บ่อยในเด็ก เกิดเนื่องจากการติดเชื้อไวรัส Parvovirus B19 ในส่วนระบบทางเดินหายใจแล้วเกิดการแพร่กระจายเข้าสู่กระแสเลือด ( Viremia ) ส่งผลให้มีการผลิตเม็ดเลือดลดลง ( Reticuloctopenia ) ในเวลาต่อมาเมื่อเชื้อเข้าสูกระแสเลือดจะมีการสร้างแอนติบอดี ( Antibody,IgM ) ส่งผลให้ผู้ป่วยมีอาการปวดข้อ สำหรับผู้ป่วยที่มีภาวะธาลัสซีเมีย ภาวะซีดจากการขาดธาตุเหล็ก ผู้ที่มีภาวะเม็ดเลือดแดงต่ำ หรือผู้ที่ติดเชื้อ HIV ผู้ป่วยที่ได้รักการปลูกถ่ายไขกระดูก จะมีเม็ดเลือดแดงและเม็ดเลือดขาวถูกทำลาย ( Aplastic crisis ) ทำให้เกิดผื่นแดงเกิดขึ้นที่บริเวณใบหน้าที่เรียกว่า “ Slapped cheek ” โดยผู้ป่วยจะมีอาการไข้ต่ำ ปวดเมื่อยกล้ามเนื้อ ปวดศีรษะ ปวดข้อและมีผื่นแดงที่บริเวณใบหน้าเป็นแถบใหญ่ ๆ คล้ายกับรอฝ่ามือและที่รอบปาก โดยเฉพาะที่ส่วนของแก้มทั้งสองข้าง แต่ไม่พบผื่นที่ส่วนของสันจมูก ( nasal bridge ) ซึ่งผื่นจะคงอยู่ประมาณ 4 วัน แล้วจึงค่อยเกิดขึ้นที่บริเวณแขนขาโดยมีลักษณะคล้ายร่างแห ( lacy, reticulated pattern ) ซึ่ง ผื่นผิวหนังจะเป็น ๆ หาย ๆ อยู่ประมาณ 1-3 สัปดาห์
1.4 โรคส่าไข้ ( Roseolainfantum, Exanthemsubitum, Sixth disease )
เป็นโรคที่พบได้ในเด็กอายุ ตั้งแต่ 6 เดือน 3 ปี เกิดจากเชื้อ HHV-6 หรือเชื้อ HHV-7 ซึ่งส่วนมากที่พบจะเกิดจากเชื้อHHV-6 โดยผู้ป่วยจะมีอาการไข้สูงประมาณ 3-5 วัน ซึ่งอาจมีอาการชักเกิดขึ้นร่วมด้วย และหลังจากที่ไข้เริ่มลดลง จะมีผื่นสีชมพู ( rose-pink ) ที่บริเวณลำตัว ลำคอและส่วนแขนขา บางครั้งผู้ป่วยอาจมีอาการแทรกซ้อนที่เกิดขึ้น เช่น ระบบทางเดินหายใจผิดปกติ ต่อมน้ำเหลื่องที่บริเวณคอโต เปลือกตาบวมหรือเยื่อแก้วหูแดง ซึ่งอาการแทรกซ้อนเหล่านี้พบได้น้อยมาก
1.5 การติดเชื้อ Epstien-Barr virus
เมื่อติดเชื้อไวรัส “เอ็บสไตบาร์” ( Epstein-Barr virus: EBV ) ในครั้งแรก จะทำให้ป่วยเป็นโรคโมโนนิวคลีโอซิสหรือที่เรียกสั้นว่า “โรคโมโน” ( Infectious mononucleosis หรือย่อว่าMono ) ซึ่งเกิดเนื่องจากภูมิคุ้มกันมีการติดเชื้อ ( EBV-induced antibody ) เกิดเป็นอิมมูนคอมเพล็กซ์ที่สามารถเข้าไปทำปฏิกิริยากับระบบคอมพลีเมนท์จนเกิดเป็นผื่นขึ้น ซึ่งโรคนี้สามารถพบได้ในวัยรุ่นขึ้นไป โดยจะมีไข้ ต่อน้ำเหลืองโต ( Lymphadenopathy ) คออักเสบ ( Pharyngitis ) และเมื่อทำการรักษาด้วยยาในกลุ่ม aminopenicillin เช่น ยาปฏิชีวนะ cephalexin, erythromycin, levofloxacin โดยผู้ป่วยร้อยละ 5-15 จะมีผื่นนูนแบนที่มีลักษณะเป็นรอยแบนสีแดงบริเวณผิวหนังและบางส่วนมีผื่นนูนขึ้น ( maculopapular eruption ) หรือมีผื่นแบบผื่น morbilliform ซึ่งมีลักษณะคล้ายกับผื่นของโรคหัด ( measles ) หรือมีผื่นนูนแดงขนาดเล็กเริ่มจากบริเวณใบหน้า ลำคอ หรือมีอาการคัน หนังตาบวมและมีผื่นที่พบบนเยื่อเมือก ( Mucous membrane ) ร่วมด้วยหรือมีผื่นแพร่กระจายไปยังส่วนของลำตัว ( Scarlatiniform ) หรือส่วนที่มีการกดทับ โดยเมื่อมีอาการไข้ประมาณ 7 วันผื่นที่เกิดขึ้นจะผื่นบริเวณฝ่ามือ ฝ่าเท้าและในช่องปากซึ่งจะผื่นที่เกิดขึ้นจะสามารถหายไปได้เอง แต่จะมีอาการผิวจะลอก ( desquamation ) ออกมาด้วย บางครั้งอาจมีการเกิดแผลที่บริเวณอวัยวะเพศซึ่งเป็นอาการของการติดเชื้อ EBV โดยมีการสันนิษฐานว่าเกิดจากปฏิกิริยาอิมมูน (Immune) โดยลักษณะรอบของ ผื่นผิวหนังจะมีสีแดงม่วง สามารถพบได้ที่บริเวณแคมเล็ก ( Labia minora )
อาการผื่นผิวหนัง คือ กลุ่มอาการที่มีการแสดงออกเป็นผื่นนูน ตุ่ม ผื่นแบนหรือรอยแดง ที่มีการกระจายบนผิวหนังตามส่วนต่าง ๆ ทั่วบริเวณของร่างกายอย่างเฉียบพลัน
2. ผื่นแพ้ยา ( maculopapular drug eruption, exanthematous drug eruption )
เป็นผื่นที่เกิดขึ้นจากปฏิกิริยาอิมมูนชนิด Type IVb ( Cell mediated ) ผื่นแพ้ยาเป็นผื่นที่สามารถพบได้บ่อยที่สุด โดยผื่นแพ้ยาจะเป็นผื่นแบบ maculopapular คือ ผื่นที่มีลักษณะทั้งแบบราบและแบบนูน แต่ว่าผื่นที่เกิดขึ้นจะไม่มีตุ่มน้ำหรือตุ่มหนอง มีอาการคัน มีไข้ร่วมด้วย ซึ่งไข้ที่เกิดขึ้นเป็นไข้ต่ำเท่านั้น โดยผื่นจะเริ่มขึ้นที่บริเวณลำตัว แขนขาและกระจายออกไปทั่วตัวตามลำดับ โดยเฉพาะที่บริเวณลำตัวจะมีผื่นหนาแน่นมากที่สุด แต่จะไม่พบผื่นแพ้ยาภายในปาก ผื่นแพ้ยาเป็นผื่นที่ไม่รุนแรงและสามารถหายไปหลังจากที่หยุดยาประมาณ 1-2 วัน เมื่อผื่นหายไป ผิวหนังที่เกิดผื่นจะมีสีดำและลอกออก ตัวอย่างยาที่ทำให้เกิดผื่นแพ้ยา คือ ยาฆ่าเชื้อกลุ่ม aminopenicillin, sulfonamides, cephalosporins และยากันชัก
แนวทางการรักษาผื่นแพ้ยา นอกจากการหยุดยาที่ทำให้เกิดผื่นแพ้ยาแล้ว เมื่อจำเป็นต้องใช้ยาในการรักษาโรคให้เปลี่ยนเป็นยาที่อยู่ในกลุ่มอื่นแทน ร่วมกับการใช้ยาที่ช่วยลดอาการคันและบรรเทาการเกิดผื่น เช่น ยาทาสเตียรอยด์ ยาต้านฮีสตามีน และควรดูแลอย่างใกล้ชิดเพื่อป้องกันการแพ้ยาอย่างรุนแรง โดยสังเกตอาการหน้าแดงบวม ผื่นผิวหนังเป็นปื้นแดงขนาดใหญ่และหนา เมื่อกดทีบริเวณผื่นรู้สึกเจ็บ ที่ผื่นมีสีคล้ำบริเวณตรงกลาง ( Atypical target ) หรือมีแผลที่บริเวณเยื่อบุ ตา ช่องปากหรืออวัยวะเพศ
3. การติดเชื้อริกเกตเซีย ( Rickettsial infection )
คือ การติดเชื้อแบคทีเรียแกรมลบ ( Gram negative bacteria ) ซึ่งเป็นแบคทีเรีย ( bacteria ) ที่ทำการย้อมแกรม ( gram staining ) แล้วจะติดสีแดงของ safranin ที่อาศัยอยู่ในเซลล์ของ สัตว์ขาปล้อง ( arthropod ) เช่น เห็บ ( Tick ), หมัด ( Flea ), โลน ( Louse ), เล็น ( mite ) เป็นต้น ซึ่งสัตว์เหล่านี้จัดเป็นพาหะที่สามารถนำเชื้อแบคทีเรียแกรมลบเข้าสู่ร่างกายมนุษย์ผ่านทางเยื่อบุหลอดเลือด ( endothelium ) ตัวอย่างโรคที่เกิดที่สามารถพบได้มากจากการติดเชื้อริกเก็ตเซีย ( Rickettsia ) คือ
1. Orientiatustsgamush: Scrub typhus
2. Rickettsia typhi: Murine ( endemic ) typhus
3. Coxiellaburnetii: Q fever
4. Rickettsia rickettsia: Rocky mountain spotted fever
โรคนี้จะมีอาการไข้ ปวดศีรษะและผื่น โดยเริ่มจากมีไข้ประมาณ 3 วันและในวันที่ 2 หรือ 4 หลังจากผู้ป่วยมีไข้ ผู้ป่วยจะเกิดผื่นแดงทั้งแบบราบและแบบนูน ซึ่งผื่นจะมีจุดเลือดออกหรือเกิดเป็นจ้ำ Purpura บนผิวหนังร่วมกับผื่นชนิดอื่น โดย ผื่นผิวหนังจะเริ่มขึ้นที่บริเวณข้อมือ ฝ่ามือ ข้อเท้าหรือฝ่าเท้า แล้วจึงกระจายตัวขึ้นสู่บริเวณลำตัวภายใน 6-18 แต่ผื่นที่จะไม่แพร่ไปยังบริเวณใบหน้า
4. โรคซิฟิลิสระยะที่สอง ( Secondary syphilis )
โรคซิฟิลิส ( syphilis ) เกิดจากการติดเชื้อแบคทีเรียชื่อว่า ทรีโพนีมา แพลลิดัม ( Treponema pallidum ) ที่สามารถเข้าสู่ร่างกายผ่านทางรอยขีดข่วนที่ทำให้เกิดบาดแผลบนผิวหนังหรือผ่านทางเยื่อบุต่าง ๆ ซึ่งโรคซิฟิลิสสามารถแบ่งออกเป็นระยะดังนี้
โรคซิฟิลิสระยะที่หนึ่ง (Primary Syphilis) ในบริเวณที่เชื้อผ่านเข้าสู่ร่างกายบริเวณขอบแผลจะแข็ง ( Chancre ) แต่ไม่มีอาการเจ็บ มักเกิดที่บริเวณส่วนปลายของอวัยวะเพศ
โรคซิฟิลิสระยะที่สอง ( Secondary Syphilis ) ผู้ป่วยซิฟิลิสระยะที่สองจะมี ผื่นผิวหนังขึ้นทั่วตัวรวมถึงบริเวณฝ่ามือและฝ่าเท้าด้วย บางครั้งอาจมีแผลคล้ายหูด ( Wart-like sores ) ขึ้นภายในปาก หรือบริเวณอวัยวะเพศร่วมด้วย และที่บริเวณทวารหนักสามารถพบผื่นนูนขนาดใหญ่ สีเทา หรือขาว บริเวณที่มีความชื้น ( condyloma lata ) ร่วมกับอาการต่อมน้ำเหลืองโตอีกด้วย
โรคซิฟิลิสระยะแฝง ( Latent Syphilis ) คือ ระยะที่ผู้ป่วยไม่มีอาการแสดงออก แต่เชื้อยังคงอยู่ภายในร่างกาย สามารถทำการตรวจหาเชื้อได้ด้วยการตรวจเลือด
โรคซิฟิลิสระยะที่ 3 ( Tertiary Syphilis ) ที่ระยะนี้ผิวหนังจะพบ Gumma และมีการทำลายระบบประสาท ( neurosyphilis ) หรือระบบหัวใจหลอดเลือด ( vascular syphilis ) ร่วมด้วย
โดยซิฟิลิสระยะที่สองจะพบว่ามีผื่นขึ้นที่ผิวหนัง ฝ่ามือและฝ่าเท้า ร่วมกับอาการไข้ต่ำ ปวดศีรษะ ต่อมน้ำเหลืองโตและอ่อนเพลียร่วมด้วย ซึ่งสามารถสรุปอาการผื่นที่พบในผู้ป่วยซิฟิลิสระยะที่สอง ได้ดังนี้
4.1 ผื่นสีชมพู ( Roseola-like ) เป็นผื่นที่เกิดขึ้นในระยะแรก โดยผื่นจะเกิดขึ้นทั่วทั้งตัว เริ่มตั้งแต่ที่ส่วนของไหล่หรือส่วนข้างลำตัว
4.2 ผื่นแบบ maculopapular หรือ papulosquamous ซึ่งจะเกิดขึ้นทั่วทั่งตัว โดยเฉพาะบริเวณฝ่ามือและฝ่าเท้า
4.3 รอยโรคซิฟิลิสเฉพาะที่ ( Localized syphilis ) เป็นรอยโรคที่สามารถทำการตรวจพบเชื้อได้โดยใช้กล้อง darkfield microscope ซึ่งลักษณะที่รอยโรคที่ตรวจพบ คือ ผื่นนูนและมีขุยเป็นสะเก็ดแบบ collarette ( Biette’s collarette ) ที่บริเวณฝ่ามือและฝ่าเท้า มีการเกิด Condyloma lata ที่ส่วนของเยื่อเมือกที่บริเวณทวารหนัก ( Anogenital area ) และมีผื่นที่มีลักษณะคล้ายกับ sebrrheic dermatitis ที่บริเวณใบหน้าและไรผม (crown of Venus)
5. ภาวะสะเต็มเซลล์ใหม่ต่อต้านร่างกายเฉียบพลัน ( Acute graft-versus-host disease ( GVHD )
เมื่อมีภาวะนี้เกิดขึ้นจะมีผื่นชนิด maculopapular โดยจะเริ่มจากบริเวณส่วนปลายของอวัยวะ (acral part) เช่น ส่วนของหลังมือ ส่วนฝ่ามือ ฝ่าเท้า ส่วนลำตัวด้านบน ซึ่งผื่นจะเกิดขึ้นหลังจากที่ทำการผ่าตัดปลูกถ่ายไขกระดูกไปแล้วประมาณ 4 -6 สัปดาห์ ผื่นผิวหนังที่เกิดขึ้นจะมีจุดเลือดออกร่วมด้วย
6. ระยะแรกเริ่มของการติดเชื้อเอชไอวี ( Acute retroviral syndrome )
ผู้ที่ได้รับเชื้อ HIV ประมาณ 2-4 สัปดาห์ ในช่วงแรกก่อนที่ร่างกายจะมีการสร้างแอนติบอดี ( Anti body ) ร้อยละ 80 ของผู้ป่วยจะมีอาการคล้ายกับการติดเชื้อ โรคโมโนนิวคลิโอสิส ( acute mononucleosis ) เช่น มีไข้ เจ็บคอ ต่อมน้ำเหลืองโต ร่วมกับการเกิดผื่นแบบ maculopapular eruption ทั่วทั้งตัว โดยเฉพาะที่บริเวณใบหน้าและลำตัว ซึ่งผื่นที่เกิดขึ้นจะค่อย ๆ หายไปหลังจากที่ร่างกายเริ่มสร้างแอนติบอดีหรือประมาณ 2-4 สัปดาห์หลังจากได้รับเชื้อนั่นเอง การเกิดผื่นจะมีลักษณะคล้ายกับการเกิดผื่นเนื่องจากการติดเชื้อไวรัส ดังนั้นเพื่อความแน่ใจควรทำการตรวจเลือด HIV RNA/DNA หรือ p24Ag เพื่อยืนยันว่าเป็นผื่นที่เกิดจากการติดเชื้อ HIV หรือการติดเชื้อไวรัส
การเกิดผื่นผิวหนัง เป็นอาการที่สามารถพบได้จากหลายสาเหตุ ดังนั้นการดูแลผู้ป่วยที่มาด้วยการเกิดผื่นอย่างรวดเร็วทั้งแบบตุ่มนูนหรือแบบรอยแดง ควรเริ่มด้วยการซักประวัติและทำการตรวจเลือด เพื่อที่จะสามารถทำการแยกสาเหตุของโรคที่ทำให้เกิดผื่นได้ นอกจากนั้นการสังเกตลักษณะเฉพาะของผื่นแต่ละแบบ เช่น การเรียงตัวของผื่น การเปลี่ยนแปลงของผื่นที่ขึ้นอยู่กับระยะเวลาของโรค ( Evolution ) ร่วมในการวินิจฉัยด้วย
การเกิด ผื่นผิวหนังเป็นอาการที่สามารถพบได้ทั่วไป ผื่นบางชนิดเกิดขึ้นเนื่องจากโรคร้ายแรง แต่ผื่นบางชนิดเกิดขึ้นเนื่องจากร่างกายเกิดการแพ้ยาหรือร่างกายได้สิ่งแปลกปลอมเข้าสู่ร่างกาย ดังนั้นเมื่อเกิดผื่นขึ้นควรปรึกษาแพทย์เพื่อที่จะได้ทำการรักษาอย่างถูกต้อง
อ่านบทความที่เกี่ยวข้องเพิ่มเติม
เอกสารอ้างอิง
McGovern ME (2005). “Taking aim at HDL-C. Raising levels to reduce cardiovascular risk”. Postgrad Med. 117 (4)
Stanford University 1997, Accessed Oct. 2014 https://web.stanford.edu